Шелушение кожи
– один из самых достоверных признаков ее поражения. Оно возникает в тот момент, когда в кожном покрове нарушается ход естественных процессов обновления эпидермиса (
поверхностный слой кожи
). Кожа на лице может шелушиться при разнообразных болезнях (
аллергии, грибковых инфекциях кожи, псориазе, ихтиозе, авитаминозе и др.
). Очень часто данный симптом возникает при длительном воздействии на кожу различных неблагоприятных факторов среды (
например, холодного ветра, ионизирующего излучения, жесткой воды, медикаментозных, косметических средств и др.
). Шелушение на лице может отмечаться как на фоне сухой, так и на фоне жирной кожи.
Довольно часто одновременно с шелушением на коже появляется покраснение,
зуд
, жжение, небольшая отечность и болезненность.
Кожа лица состоит из нескольких слоев. Самым поверхностным из них является эпидермис, который представляет собой толстый пласт из плоских, постепенно ороговевающих клеток. Совокупность этих клеток называется многослойным плоским ороговевающим эпителием. Эпидермис на коже лица немного тоньше, чем на всех остальных участках тела. Этот поверхностный слой кожи образован четырьмя тесно контактирующими между собой группами (
слоями
) клеток. В самом основании эпидермиса расположен так называемый базальный слой (
первый слой эпидермиса
), который отделяет его от следующего слоя кожи (
дермы
). Базальный слой лежит на соединительнотканной пластинке и содержит стволовые клетки эпидермиса и молодые эпидермальные клетки (
кератиноциты
). В этом слое кроме того можно обнаружить меланоциты (
пигментные клетки
), клетки Лангерганса (
учувствуют в иммунных реакциях и регулируют размножение клеток эпидермиса
) и тельца Меркеля (
они исполняют роль тактильных рецепторов в коже
). За счет базального слоя постоянно происходит обновление всего эпидермиса.
Чуть выше базального слоя находится шиповатый слой (
второй слой эпидермиса
), который состоит из уже повзрослевших эпидермальных клеток (
кератиноцитов
), попадающих сюда из нижнего (
базального
) слоя эпидермиса. Кератиноциты здесь имеют полигональную (
многоугольную
) форму и плотно связаны между собой с помощью специальных межклеточных соединений – десмосом. В шиповатом слое в кератиноцитах начинают усиливаться процессы синтеза кератина, который в дальнейшем будет необходим для ороговения более поверхностно расположенных клеток эпидермиса. В данном слое также периодически встречаются клетки Лангерганса.
Прямо над шиповатым слоем расположен тонкий пласт из 3 – 4 слоев клеток, который называется зернистым слоем эпидермиса (
третий слой эпидермиса
). В нем расположены овальные кератиноциты, активно синтезирующие различные белки (
кератин, инволюкрин, филаггрин, кератолинин и др.
). Филаггрин необходим для склеивания и стабилизации кератиновых агрегатов (
кератиновых тонофиламентов
). Инволюкрин и кератолинин учувствуют в образовании белкового слоя, располагающегося под плазматической мембраной кератиноцитов и необходимого для их защиты от гидролитических
ферментов
, высвобождающихся под действием клеток Лангерганса. Здесь в цитоплазме кератиноцитов содержится большое количество гранул кератогиалина, придающего им зернистый вид, вследствие чего этот пласт клеток эпидермиса и был назван зернистым.
Самым поверхностным слоем эпидермиса является роговой слой (
четвертый слой эпидермиса
). Данный слой состоит из большого количества мертвых (
ороговевших
) кератиноцитов (
корнеоцитов
), лишенных клеточного ядра и органелл. Корнеоциты внешне похожи на плоские, мелкие, прозрачные или полупрозрачные чешуйки. В роговом слое их достаточно много. В нем они располагаются в виде столбиков (
колонок
) и соединены между собой за счет цементирующего межклеточного вещества, богатого
липидамижирами
). Сами корнеоциты имеют плоскую полигональную (
многоугольную
) форму и заполнены огромным количеством кератиновых фибрилл (
нитей
), погруженных в аморфный матрикс. Оболочка у корнеоцитов довольно плотная и состоит из скоплений белка – кератолинина.
Сразу же под эпидермисом кожи лица располагается дермальный слой (
дерма
). Этот слой принято разделять на сосочковый и сетчатый. Сосочковый слой дермы богат рыхлой соединительной тканью и содержит большое количество нервных окончаний и сосудов. Он имеет бугристую структуру и значительное количество сосочкообразных выпячиваний, вклинивающихся на всем протяжении кожи в эпидермис. На коже лица сосочковый слой развит слабо, он очень нежный и тонкий. Немного ниже него находится сетчатый слой дермы, который состоит из грубой, неоформленной соединительной ткани, содержащей большое количество крупных коллагеновых и эластических волокон. Дерма кожи лица содержит намного больше эластических волокон, чем кожный покров остальных участков тела. В дермальном слое кожи расположено огромное количество потовых и сальных желез. Потовые железы локализуются немного глубже, чем сальные, которые наиболее часто бывают расположены в приграничной зоне между сосочковым и сетчатым слоями дермы, вблизи корней волос (
волосяных фолликулов
Самым нижним слоем кожи лица является гиподерма, состоящая из подкожно-жировой клетчатки. В области лица жировые отложения развиты неравномерно. Большие скопления жировой клетчатки обычно локализуются в области губ, век и щек. Этот слой необходим для поддержания упругости кожи, правильной формы лица и обеспечения терморегуляторной функции. Не менее важной особенностью кожи лица служит тот факт, что мимические мышцы лица одним из своих концов прикрепляются к ее дерме, благодаря чему она способна собираться в складки.
Эпидермис кожи лица (
как и других участков тела
) постоянно обновляется. Суть этого обновления заключается в следующем. В процессе жизнедеятельности постоянно наблюдается отторжение (
отщепление
) рогового слоя эпидермиса. Происходит это за счет того, что клетки Лангерганса периодически высвобождают внутри эпидермиса специальные липолитические ферменты (
ферменты, которые расщепляют жиры
), которые разрушают цементирующее межклеточное вещество (
которое насыщено липидами
), заполняющее пространства между корнеоцитами (
мертвыми кератиноцитами рогового слоя
После десквамации (отторжения) рогового слоя в него поступают новые клетки (кератиноциты) из зернистого слоя, которые впоследствии быстро деградируют и умирают, в результате чего формируется новый роговой слой. Зернистый же слой эпидермиса постоянно обновляются за счет шиповатого и базального слоев. Таким образом, обновление эпидермиса — это замкнутый циклический процесс, при котором клетки более низших слоев эпидермиса замещают постепенно отторгающиеся клетки его рогового слоя. В нормальных условиях процесс обновления кожи чаще всего незаметен (или малозаметен), так как в большинстве таких случаев происходит отторжение самых поверхностных чешуек с рогового слоя эпидермиса, которые имеют микроскопические размеры.
Под воздействием определенных неблагоприятных факторов внешней (
неблагоприятные климатические условия, аллергические реакции, грибковая инфекция, работа с токсичными химическими веществами и др.
) и/или внутренней (
например, недостатке витаминов, минеральных элементов, жидкости, генетических нарушениях и др.
) среды процессы отторжения чешуек (
корнеоцитов
) с поверхности рогового слоя могут заметно усиливаться. Причем довольно часто такие процессы одновременно сопровождаются усилением образования новых созревших (
кератоз
) или несозревших (
паракератоз
) чешуек. Такое массивное отклеивание от рогового слоя эпидермиса его составных элементов (
чешуек
) является как раз тем феноменом, который называется шелушением кожи. Шелушение кожи может наблюдаться и при гиперкератозе (
роговой дистрофии
) – патологическом состоянии, при котором в чешуйках рогового слоя эпидермиса скапливаются избыточные количества рогового вещества (
состоит преимущественно из кератина
Кожа лица наиболее часто может шелушиться в следующих случаях:
диатез; псориаз; обезвоживание организма; неблагоприятные внешние факторы; авитаминоз; микоз; себорейный дерматит; ихтиоз.
Аллергический контактный дерматит – одна из форм аллергии, при которой у человека возникает локальная аллергическая реакция в месте повторного контакта между кожей и
аллергеном
. Если объяснить более простыми словами, то контактный дерматит — это повышенная чувствительность внешних покровов (
кожи, слизистых оболочек
) к определенным веществам. Появление контактного дерматита на лице бывает часто связано с использованием определенных косметических средств, лекарственных мазей, зубных паст, пищевых продуктов и др. Иногда он может появляться при
укусах некоторых насекомых, пауков
. При аллергическом контактном дерматите кожа лица сразу же после повторного взаимодействия с аллергеном становиться красной, отечной и зудящей. На ее поверхности могут возникать различные патологические элементы – пузырьки, папулы, серозные корки, шелушение, мокнутие (
выделение из эпидермиса прозрачной жидкости
Атопический дерматит, в отличие от контактного, является хроническим рецидивирующим (
повторяющимся
) заболеванием и возникает при первичном контакте кожи или слизистых оболочек с аллергеном. Данная патология обычно появляется в раннем детском возрасте (
1 – 5 лет
). В некоторых случаях она может возникать в позднем зрелом возрасте. Атопический дерматит имеет четкую сезонную привязку. Он, как правило, наблюдается в весеннее и осенне-зимнее время года, а летом его проявления полностью стихают. Организм пациента при атопическом дерматите становится чувствительным к различным аллергенам (
шерсти, пыли, продуктам питания, косметике, моющим средствам, лекарствам, плесени, табачному дыму и др.
), причем, в большинстве случаев, отмечается полиаллергия (
повышенная чувствительность к нескольким аллергенам
Очень часто атопический дерматит сочетается с
бронхиальной астмойполлинозомсезонное, аллергическое воспаление слизистой оболочки носа и глаз
) и аллергическим
ринитомвоспаление слизистой оболочки носа
). Кожа различных участков тела (
в том числе и лица
) у больных атопическим дерматитом сухая, отечная, гиперемированная (
красного цвета
), шелушащаяся и сильно зудит (
чешется
), что доставляется пациенту значительный дискомфорт (
особенно в ночное время суток
). На кожном покрове при этой патологии могут появляться различного рода папулы и везикулы (
пузырьки
Псориаз – это хроническая неинфекционная патология, которая сопровождается периодическим появлением на коже красных шелушащихся пятен (
папул
). Причина появления псориаза до сих пор точно не выяснена. Однако известно, что в развитии его возникновения лежат иммунопатологические процессы, то есть процессы, при которых иммунная система самостоятельно атакует тканевые структуры поверхностных слоев кожи. Также в развитии этого заболевания доказана роль генетического фактора. Псориатические высыпания (
если говорить о классическом, обыкновенном псориазе
) чаще всего локализуются на коже спины, поясницы, разгибательных поверхностей локтей, коленей. Нередко при нем поражается кожа волосистой части головы, причем нередко псориатическая сыпь выходит за ее пределы и размещается по ее периферии в виде своеобразной короны (
псориатическая корона
). Поэтому нередко такую сыпь можно легко разглядеть на коже лба, висков.
Кожный покров на лице при псориазе поражается очень редко, из-за этого такую локализацию считают атипичной формой проявления данной патологии. Большинство случаев такого псориаза отмечаются у детей. Шелушение кожи при псориазе вызвано воспалительными процессами, происходящими в ее поверхностном слое – эпидермисе. Из-за таких процессов в коже постоянно наблюдается избыточное образование кератиноцитов (
основные клетки эпидермиса
), вследствие чего развивается гиперкератоз (
утолщение рогового слоя эпидермиса
). Также при псориазе в эпидермисе отмечается паракератоз – патологическое состояние, при котором кератиноциты теряют способность к синтезу кератина, в результате чего в эпидермисе нарушаются процессы его ороговения (
образования чешуек, формирующих поверхностный слой эпидермиса
Вода для организма служит естественным биологическим растворителем. Без нее невозможно протекание подавляющего большинства биохимических реакций (
синтеза, окисления, расщепления, транспорта и др.
) в различных клетках и тканях (
в том числе и коже
). В зависимости от разнообразных факторов (
возраста, телосложения, пола и др.
) содержание общего количества воды в организме составляет в среднем 50 — 80% от всей массы тела. Большая часть жидкости у взрослого человека находится внутри клеток, меньшая же часть располагается внеклеточно и входит в состав межклеточной жидкости (
интерстициальная жидкость, плазма крови, спинномозговая жидкость и др.
). При нарушении попадания в организм человека воды (
водное голодание, нарушение проходимости пищевода, расстройство глотания, коматозное состояние
) или, наоборот, при расстройстве ее правильного выведения (
рвота, кровопотеря, понос, ожог, полиурия, повышенное потоотделение и др.
) возникает обезвоживание (
дегидратация
В тех тканях, в которых обнаруживается существенное снижение жидкости, замедляются все метаболические процессы, что приводит к нарушению их анатомической структуры и функции. Клетки таких тканей начинают неправильно размножаться. Между ними нарушаются межклеточные взаимодействия. При наличии в организме дефицита воды страдают практически все ткани и системы органов (
почечная, сердечно-сосудистая, кровеносная, легочная, нервная и др.
). Поэтому при обезвоживании могут возникать различные симптомы (
например, головокружение, головная боль, галлюцинации, боли в области сердца, боль в пояснице, снижение артериального давления, лихорадка и др.
). Сухость и шелушение кожи на лице (
и других участках тела
) являются самыми распространенными признаками обезвоживания.
Неблагоприятные внешние факторы (
например, влажность, температура воздуха, ионизирующее излучение, косметические средства, лекарственные препараты и др.
) — одна из самых частых причин появления шелушения на коже лица. Дело в том, что эти факторы могут оказывать прямое раздражающее воздействие на нее и провоцировать развитие так называемого простого контактного дерматита. Простой контактный дерматит – воспаление кожи, возникающее вследствие действия на нее облигатных (
безусловных
) раздражителей.
Данный вид дерматита следует отличать от аллергического контактного дерматита, который появляется в результате соприкосновения кожи с различными аллергенами (
условными внешними факторами
). Простой контактный дерматит возникает сразу же после воздействия на кожу раздражителя, тогда как аллергический контактный дерматит развивается только после повторного контакта кожи с раздражителем (
аллергеном
). Простой контактный дерматит не является аллергической патологией и встречается только в том случае, если на кожу (
например, лица
) воздействовал агрессивный фактор (
на которого у человека нет аллергии
), причисляемый к облигатному раздражителю.
Простой контактный дерматит может возникнуть где угодно – в быту, на работе, открытом воздухе. Механизм его появления связан с чрезмерным воздействием на кожу какого-либо агрессивного фактора (
например, холодного ветра, длительной инсоляции, лекарственного препарата и др.
). При таком воздействии происходит повреждение поверхностных слоев кожи лица, в результате чего она воспаляется, краснеет и шелушится. Простой контактный дерматит может быть острым или хроническим. При острой форме данной патологии (
которая развивается, например, при ожогах, обморожениях, электротравмах
) шелушения кожи на лице обычно не наблюдается. Оно как раз чаще всего встречается при хроническом контактном дерматите, который возникает вследствие периодического действия на кожу слабых облигатных раздражителей.
Примеры облигатных раздражителей, вызывающих простой контактный дерматит на коже лица
| Тип раздражителя | Примеры |
| Физические раздражители | высокая или низкая влажность воздуха; холодный или жаркий климат; механическое трение (ношение свитеров и батников с высоким воротником, использование жестких шарфов и др.); воздействие на кожу лица различных видов излучения (рентгеновского, радиоактивного, инфракрасного, ультрафиолетового и др.). |
| Химические раздражители | косметические средства (тональный крем, маска для лица, скраб, сыворотка, тушь и др.); лекарственные препараты, наносимые на кожу лица (в виде мазей, кремов, гелей); продукты питания (часто наносятся на кожу лица в виде масок); применение жесткой воды; использование моющих средств (мыла, гелей для душа и др.); работа с различными красителями, растворителями и красками (на работе или в быту); определенные химические вещества, используемые во время проведения процедур химического пилинга лица. |
| Биологические раздражители | контакт с различными растениями (семейства молочайных, рутовых, лютиковых, зонтичных и др.); контакт с некоторыми насекомыми (гусеницами, пауками, тараканами и др.). |
Шелушение кожи лица может встречаться при недостатке в организме определенных витаминов (
группа низкомолекулярных химических веществ, которые играют ключевую роль в обмене веществ
). Так, например, такое шелушении может наблюдаться при нехватке никотиновой кислоты (
витамин PP или ниацин или витамин B3
), которая входит в состав разнообразных ферментов (
преимущественно дегидрогеназ
), регулирующих в тканях (
в частности, в коже
) азотистый, липидный и углеводный метаболизм (
обмен веществ
). Тяжелый авитаминоз (
недостаточность
) витамина B3 называется пеллагрой (
от итал. pelle agra — шершавая кожа
). При данной патологии кожа лица становиться чрезмерно сухой, чувствительной (
особенно к солнечным лучам и инфекции
), жесткой и покрывается трещинами.
Шелушение кожи лица нередко может отмечаться при дефиците витамина B6. Этот витамин, являясь составной частью определенных ферментов (
декарбоксилаз, трансаминаз
), участвует в обмене аминокислот. Нехватка витамина B6 приводит к появлению дерматита (
воспаления кожи
) на различных участках тела, что и служит основной причиной развития шелушения на лице. По этой же причине шелушение и сухость кожи также может встречаться при недостатке у пациента в организме витамина B7 (
биотина
). Этот витамин играет ключевую роль в обмене белков, жиров, углеводов и синтезе коллагена. Шелушение на коже лица в области носогубного треугольника (
зона, находящаяся между верхней губой и ноздрями
), крыльев носа и век служит характерным признаком нехватки в организме витамина В2 (
рибофлавина
), который является составной частью (
кофактором
) разнообразных групп ферментов (
в основном, оксидоредуктаз и дегидрогеназ
), регулирующих различные метаболические процессы (
окисление углеводов, жиров, обмен аминокислот и др.
) в тканях.
Шелушение кожи на лице может быть признаком недостаточности у пациента витамина А. Данный витамин участвует в образовании ферментов, блокирующих преждевременную кератинизацию эпидермиса, поэтому вследствие его нехватки у больного в коже могут начаться процессы избыточного ороговения и слущивания, что и будет проявляться сухостью и шелушением кожного покрова на различных участках тела. Недостаток витамина Е (
токоферола
) иногда также может привести к появлению шелушения на коже лица. Дело в том, что этот витамин является естественным антиоксидантом. Он ингибирует (
блокирует
) реакции свободнорадикального окисления в клетках кожи (
при этих реакциях в клетках в процессе окисления ненасыщенных жирных кислот образуются токсичные, свободные радикалы кислорода
) и, тем самым, способствует стабилизации их внутриклеточного метаболизма (
обмена веществ
Авитаминоз всех вышеперечисленных витаминов (
В2, B3, B6, B7, А, Е
) обычно отмечается при
алкоголизме
, неполноценном
питаниитак как витамины, по большей части, должны поступать в организм извне
), злоупотреблении различными
диетами
, приеме
антибиотиковвитамины В2, B3, B6 в достаточном количестве синтезируются нормальной микрофлорой кишечника
), заболеваниях ЖКТ (
желудочно-кишечного тракта
), дефиците некоторых микроэлементов (
например, цинка
). Нехватка витамина B7 (
биотина
) частое явление при употреблении пациентом большого количества сырого яичного белка и сахарина.
Микоз – это инфекционное заболевание, при котором ткани организма поражаются различными грибками. Если происходит заражение кожи, то такой микоз называют дерматомикозом. На коже лица, в основном, могут появляться два основных вида дерматомикоза – разноцветный
лишай
и дерматофития гладкой кожи. Разноцветный (
отрубевидный
) лишай вызывают грибки рода Malassezia. Эти грибы являются частью нормальной микрофлоры кожного покрова лица и любят обитать вблизи протоков сальных желез. Под воздействием определенных факторов (
снижение иммунитета, гормональные перестройки, повышенная потливость, использование некоторых лекарственных препаратов и др.
) они начинают интенсивно размножаться, вследствие чего на поверхность кожи начинает выделяться огромное количество их метаболитов (
продуктов обмена
), которые являются сильным раздражителем для нее. Под воздействием этих метаболитов кожный покров воспаляется и начинает шелушиться.
Дерматофития возникает в результате заражения кожи лица грибками – дерматофитами, принадлежащими к родам Trichophyton rubrum, Microsporum canis, Trichophyton mentagrophytes. Эти грибки, поселяясь на коже, начинают выделять специальные ферменты – кератиназы, которые необходимы им для роста и размножения. Кератиназы, попадая на эпидермис кожи лица, начинают разрушать кератин, эластин и коллаген, вследствие чего на ней возникает шелушение. Дерматофития, в отличие от разноцветного лишая, является заразной микозной (
грибковой
) инфекцией. Она может возникать при контакте с инфицированными домашними или дикими животными или человеком и предметами обихода. Также появлению дерматофитии кожи лица могут способствовать разнообразные внешние (
ионизирующее излучение, работа во влажной окружающей среде, животноводстве, несоблюдении правил личной гигиены и др.
) и внутренние (
иммунодефицит, гормональный дисбаланс, тяжелые бактериальные или вирусные инфекции, прием глюкокортикоидов, антибиотиков, генетическая предрасположенность и др.
) факторы.
Себорейный дерматит — это патология, которая сопровождается гиперсекрецией (
повышенной секрецией
) кожного сала, развитием на этом фоне воспалительных процессов на коже некоторых областей человеческого тела и ее шелушением. Чаще всего при себорейном дерматите поражается кожа волосистой части головы и лица (
в области бровей, ресниц, носогубных складок, усов и бороды
). При диффузных формах себорейного дерматита может также воспаляться кожа в области грудины, околопупочной зоны, паховых, подмышечных складок. Основной причиной появления себорейного дерматита считается избыточная активизация грибков рода Malassezia (
furfur, restricta, globosa
) на поверхности кожи. В нормальных условиях эти грибковые микроорганизмы являются частью микрофлоры кожного покрова. Они обитают вблизи устьев сальных желез, открывающихся на поверхности эпидермиса, и питаются кожным салом.
Когда возникают определенные благоприятствующие обстоятельства (
избыточное выделение кожного сала, стресс, снижение иммунитета, гормональные нарушения, вирусные и бактериальные инфекции, чрезмерная потливость, холодное время года, употребление алкоголя и др.
), эти грибки начинают активно размножаться и расти. Их рост сопровождается выделением токсичных продуктов обмена, которые повреждают эпидермис и вызывают в нем воспаление, вследствие чего происходит отшелушивание его поверхностных слоев. Существуют также данные, что в развитии данного заболевания определенную роль играют наследственные факторы. Так, например, у людей, имеющих третью группу крови, себорейный дерматит встречается намного чаще, чем у всех остальных.
Ихтиоз – наследственное заболевание кожи, при котором в поверхностных слоях ее эпидермиса нарушаются процессы нормального ороговения, вследствие чего она становиться чрезмерно сухой и шелушащейся. Существует много форм ихтиоза (
вульгарный, Х-сцепленный, эпидермолитический, ламеллярный и др.
), которые отличаются между собой по клиническим проявлениям и причине, которая их вызывает. Наиболее частой формой ихтиоза считается вульгарный (
обыкновенный
) ихтиоз. Основной причиной данного ихтиоза служит мутация (
дефект
) в гене, кодирующем белок кожи – филаггрин. Такой генетический дефект приводит к нарушению стабилизации и ориентации структурных компонентов другого кожного белка – кератина, ответственного за процессы ороговения в эпидермисе.
Первые симптомы вульгарного ихтиоза, в большинстве случаев, появляются на 1 году жизни. Гораздо реже заболевание возникает в 2 – 4 года. Болеют им как мальчики, так и девочки. Основная активность патологии отмечается в период полового созревания. У взрослых пациентов данная болезнь немного стихает и становиться не столь выраженной. Главными симптомами вульгарного ихтиоза являются сухость, шелушение, шершавость кожи (
на различных участках тела, в том числе и лица
) и фолликулярный гиперкератоз (
появления очагов повышенного шелушения – гиперкератоза — на коже
Для диагностики причин шелушения кожи на лице используются клинические и лабораторные методы исследований. Клинические методы исследований (
изучение симптомов, сбор анамнеза, внешний осмотр, дерматоскопия
) производит сам врач-дерматолог при обращении к нему пациента. Эта группа исследований необходима врачу для оценки внешних проявлений заболевания и субъективных ощущений, возникающих у пациента при шелушении кожи лица. Кроме того эти исследования позволяют лечащему врачу выбрать дальнейшую тактику в диагностике (
назначить определенные лабораторные методы исследований
) либо сразу же назначить требуемое лечение (
если патология не требует лабораторного подтверждения
). Лабораторные методы исследований применяются, для того чтобы подтвердить или же опровергнуть конкретное заболевание. Чаще всего при шелушении кожи лица пациенту назначают
общий анализ кровибиохимический анализ крови
, иммунологический анализ крови, микологическое исследование (
исследование на грибки
) соскоба с поверхности кожи лица и ее гистологическое исследование.
Атопический дерматит наиболее часто начинается в детстве. Он имеет фазовый характер течения (
обострения заболевания, сменяющиеся нормализацией состояния
), четкую связь со временем года (
как правило, заболевание проявляет себя в весеннее и осенне-зимнее время года
). В семье у родственников таких пациентов (
например, у матери, отца
) практически всегда бывают какие-либо аллергические патологии (
бронхиальная астма, аллергический ринит, контактный дерматит, атопический дерматит и др.
). Сами больные обладают повышенной чувствительностью к различным аллергенам (
продуктам питания, шерсти, пыли, косметике, моющим средствам, лекарствам, табачному дыму, плесени и др.
). Обострение атопического дерматита нередко возникает под действием определенных провоцирующих факторов (
стресса, физических нагрузок, изменения климата, погоды, респираторных инфекций и др.
При атопическом дерматите может поражаться не только кожа лица. Это может быть шея, сгибательные или разгибательные поверхности конечностей, туловище, волосистая часть головы. Морфологические черты атопического дерматита при его обострении очень часто бывают различными, то есть поражение кожного покрова при данной патологии носит неодинаковый характер и нередко отличается от предыдущих его проявлений. Однако, в большинстве случаев, кожа лица у больных атопическим дерматитом сухая, отечная, гиперемированная (
красного цвета
), шелушащаяся и зудящая (
чешущаяся
), что доставляется пациенту значительный дискомфорт (
особенно в ночное время суток
). Кожный покров на лице при этой болезни может не всегда (
то есть не при каждом обострении
) втягиваться в патологический процесс. Часто на ее поверхности появляются везикулы (
пузырьки
), папулы.
При аллергическом контактном дерматите кожа лица также может быть сухая, отечная, гиперемированная (
красного цвета
), шелушащаяся и зудящая, как и при атопическом дерматите. Принципиальное отличие между этими двумя дерматитами в том, что контактный дерматит появляется только в том месте, где произошло прямое взаимодействие между кожей и аллергеном (
например, при нанесении лекарственной мази или косметики на кожу лица
). Аллергический контактный дерматит пропадает через определенное время после устранения аллергена с поверхности кожи и никогда не появляется снова, если человек следит за тем, чтобы его кожа вновь с ним не провзаимодействовала.
Для подтверждения наличия у пациента контактного или атопического дерматита назначают общий анализ крови, иммунологическое исследование крови и кожные скарификационные тесты. В общем анализе крови при этих болезнях обнаруживают увеличение содержания
эозинофилов
. Иммунологическое исследование крови помогает выявить повышение в ней концентрации иммуноглобулинов IgE. Кожные скарификационные пробы при атопическом дерматите выявляют сенсибилизацию (
повышенную чувствительность
) кожи к широкому спектру тестируемых аллергенов (
бытовым, пыльцевым, грибковым, пищевым и др.
). Проведение таких кожных тестов при контактном дерматите обычно позволяет установить один аллерген, который непосредственно послужил причиной его развития. Также таким пациентам назначают анализ кала на гельминты, так как паразитарная инвазия может в некоторых случаях послужить причиной аллергических реакций.
Диагноз псориаза, в основном, ставится на основании оценки жалоб пациента, некоторых данных анамнеза (
наличие у пациента родственников с псориазом
При псориазе на коже появляются красно-розовые, зудящие, шелушащиеся пятна (
папулы
) различных размеров и округлой формы. Эти пятна чаще всего возникают в области кожи спины, поясницы, разгибательных поверхностей локтей, коленей, волосистой части головы, лба, висков, шеи. В редких случаях при псориазе в патологический процесс вовлекается кожа лица. Пятна при псориазе всегда имеют тенденцию к слиянию и объединению в более крупные, очаговые, шелушащиеся образования – «парафиновые озера». Кожный покров вблизи таких высыпаний очень чувствителен. При малейшей его травматизации возникают мелкие кровоизлияния. Сами пятна нередко окружены тонким, бледным венчиком.
Так как псориаз – это хроническое заболевание, то оно характеризуется периодами обострений (
рецидивов
), которые сменяются периодами ремиссий (
существенное улучшение клинического течения заболевания
). Обострение данной патологии, как правило, наблюдается в тех случаях, когда организм пациента сталкивается с определенными провоцирующими факторами (
употребление чрезмерного количества алкоголя, физические травмы, инфекции, переохлаждение организма, использование некоторых лекарственных препаратов, длительное пребывание на солнце, стрессовые ситуации и др.
). В некоторых случаях таким пациентам производят биопсию (
берут кусочек ткани для гистологического исследования
) кожи для исключения других возможных патологий.
Признаками обезвоживания организма могут служить не только сухость и шелушение кожи лица. Для него также характерно появление у пациента жажды, раздражительности, головокружения, головной боли,
слабости
, сухости во рту, увеличения
температуры
тела, снижения артериального давления, бреда, галлюцинаций,
тошноты
, рвоты, сердцебиения и др. При данном состоянии у человека снижается масса тела, изменяется цвет мочи, снижается суточный диурез (
мочевыделение
), возникают
круги под глазами
, апатия (
присутствие у пациента выраженного безразличия
). При обнаружении данных симптомов у больного поставить диагноз обезвоживания достаточно просто, особенно если об этом свидетельствуют определенные данные анамнеза (
например, наличие у пациента в прошлом рвоты, поноса, ожогов, кровотечений, повышенного потоотделения, мочеотделения, пребывание его в жарких климатических условиях, недостаточное употребление воды, прием мочегонных средств и др.
Диагностика простого контактного дерматита, который возникает в результате воздействия на кожу лица неблагоприятных внешних факторов, состоит из оценки симптомов и учета анамнестических данных. Шелушение кожи лица при данной патологии, как правило, встречается именно при ее хронической форме, появляющейся вследствие продолжительного контакта между кожным покровом и каким-либо безусловным раздражителем (
например, холодным ветром, длительной инсоляцией, лекарственным препаратом, ионизирующим излучением, косметическим средством и др.
). Нередко такое шелушение сочетается с сухостью, несущественным покраснением кожи, появлением незначительного зуда, жжения, болезненности на ней.
В области повреждения также могут отмечаться мацерация (
влажное размягчение кожи
), трещины, невыраженная отечность и лихенизация (
утолщение кожи
). Простой контактный дерматит появляется именно в тех местах, где кожа лица постоянно контактирует с внешним раздражителем и пропадает через некоторое время, если этот раздражающий агент убрать. Степень шелушения кожи на лице всегда зависит от вида, продолжительности и интенсивности воздействия раздражителя на нее. Стоит отметить, что простой контактный дерматит не сопровождается какими-либо аллергическими явлениями (
например, появлением крапивницы, аллергического ринита, конъюнктивита, бронхиальной астмы и др.
Для постановки диагноза авитаминоза необходимо учитывать все симптомы, которые могут появиться в таких случаях у пациента, а не только наличие шелушения кожи лица. По одному лишь этому симптому практически невозможно установить сам факт присутствия у больного авитаминоза. При авитаминозе витамина В2, как правило, появляется конъюнктивит (
воспаление слизистой оболочки глаз
), дерматит (
воспаление кожи
) носогубной зоны (
область, находящаяся между верхней губой и ноздрями
), век, крыльев носа, ангулярный
стоматитвозникновение язв в углах рта
), хейлит (
появление трещин на губах
), кератит (
воспаление роговицы глаза
),
анемияснижение количества гемоглобина и эритроцитов
), мышечная слабость, помутнение хрусталика, светобоязнь,
глосситвоспаление языка
), жгучие
боли в нижних конечностях
Недостаточность витамина B3 характеризуется появлением у пациента дерматита (
воспаления кожи
),
диареипоноса
), общей слабости, недомогания,
деменции
, галлюцинаций, бреда,
бессонницы
, парезов (
неполный паралич
) и параличей верхних и нижних конечностей, атаксии (
дискоординация движений
),
выпадения волос
, глоссита (
воспаление языка
). При нехватке витамина B6 на коже лица часто развивается себорейный дерматит (
грибковое воспаление кожи
), анемия (
снижение количества гемоглобина и эритроцитов
), отмечается задержка роста и развития организма, раздражительность, бессонница, общая слабость, воспаление слизистых оболочек (
глаз, ротовой полости
При авитаминозе витамина В7 у человека обычно появляется сонливость, недомогание, мышечная слабость, миалгия (
боль в мышцах
),
депрессия
, быстрая утомляемость, снижение трудоспособности,
аппетита
, артериального давления. Кожа у таких пациентов, как правило, выглядит сухой, бледной, она часто шелушится. У них довольно часто падают волосы, поражаются ногти, язык становится гладким и приобретает бледный оттенок. При недостатке витамина А помимо шелушения кожи лица у пациента могут иметь место куриная
слепотаснижение ночного зрения
), кератит (
воспаление роговицы глаза
), конъюнктивит (
воспаление слизистой оболочки глаза
), часто рецидивирующие
бронхитывоспаление бронхов
),
уретритывоспаление уретры
),
энтеритывоспаление слизистой оболочки кишечника
При авитаминозе витамина Е может наблюдаться жировой гепатоз (
патология, сопровождающаяся чрезмерным отложением жира в печени
), гемолитическая анемия (
снижение количества эритроцитов за счет их чрезмерного разрушения
), мышечная слабость, самопроизвольные аборты у женщин, снижение фертильности спермы у мужчин, атаксия (
дискоординация движений
), иммунодефицит (
снижение иммунитета
), сухость и шелушение кожи различных участков тела, ломкость ногтей, снижение
остроты зрения
и др. Для окончательного диагноза любого из вышеприведенных авитаминозов рекомендуется произвести биохимическое исследование крови для определения в ней концентрации витаминов.
При разноцветном (
отрубевидном
) лишае на коже лица появляются шелушащиеся пятна (
возможно возникновение одного пятна
). Цвет этих пятен варьирует от светло-желтого до коричневого оттенка. На белой коже эти пятна всегда темнее, чем сама кожа, а на загорелой – они всегда светлее. Пятна часто могут сливаться друг с другом, образуя обширные очаги поражения с фестончатыми краями. Шелушение кожи при разноцветном лишае является нежным и всегда усиливается при поскабливании (
симптом Бенье
). Сама кожа на фоне шелушения может иметь белый, розовый цвет. В очень редких случаях она сильно краснеет и отекает, что свидетельствует об интенсификации (
усилении
) воспаления в месте заражения. Никакого зуда, жжения и болей на коже лица при отрубевидном лишае быть не должно (
конечно, за исключением тех редких случаев, когда кожный покров в месте инфицирования значительно воспаляется
Для подтверждения диагноза разноцветного лишая делают пробу Бальцера, освечивают пораженные участки кожи лица лампой Вуда (
на этих участках должно возникнуть желтое или бурое свечение
) и производят микроскопическое исследование патологического материала, взятого при соскобе (
с зараженных участков кожи
), для обнаружения грибков (
рода Malassezia
). При осуществлении пробы Бальцера кожу лица смазывают йодом, после чего его смывают и оценивают степень окрашивания очагов шелушения. При отрубевидном лишае эти очаги должны окраситься темнее, чем сам кожный покров.
При дерматофитии на коже лица появляются красноватые, шелушащиеся, кольцевидные пятна различных размеров, имеющие склонность к периферическому росту (
то есть увеличению в размерах
). Эти пятна всегда имеют четкие границы, фестончатые края. Они нередко окружены воспалительным валиком. В центре таких пятен иногда могут появляться трещины, пузырьки, пустулы, эрозии, мокнутие (
выделение серозной жидкости из эпидермиса
). В месте поражения на коже лица пациент обычно ощущает зуд, жжение и легкую болезненность. Для того чтобы подтвердить наличие у него дерматофитии, ему нужно провести микологическое исследование патологического материала, взятого с поверхности пятен. Если в материале будут выявлены болезнетворные грибки, принадлежащие к родам Trichophyton rubrum, Microsporum canis, Trichophyton mentagrophytes, то ставится диагноз дерматофитии кожи лица.
При себорейном дерматите у пациента появляется шелушение, зуд, покраснение кожи волосистой части головы, лица и тела. При данной патологии поражаются именно те участки кожи, которые снабжены большим количеством сальных желез и волос. На лице это, как правило, область ресниц, бровей, носогубных складок, усов и бороды. В основном, конечно, себорейный дерматит поражает волосистую часть головы, поэтому при этой патологии встречается
перхоть
на голове. Однако иногда воспалительные процессы могут пересекать границу волосистой части головы и наблюдаться в области кожи лба, висков. Существуют также диффузные (
распространенные
) формы себорейного дерматита, при которых вместе с кожей лица и головы может воспаляться кожный покров в области грудины, околопупочной, аногенитальной зоны, паховых и подмышечных складок.
Себорейный дерматит, как правило, развивается при определенных условиях и обстоятельствах. Чаще всего он возникает у пациента, не соблюдающего правила личной гигиены, употребляющего большие количества алкоголя, имеющего сниженный иммунитет, выраженную потливость, гормональные нарушения, различные вирусные и бактериальные инфекции. Появлению себорейного дерматита может также способствовать загрязнение окружающей среды, погрешности в питании, стресс, низкий уровень жизни, неблагоприятные бытовые условия проживания. Для подтверждения диагноза этого заболевания необходимо провести дерматоскопию (
микроскопическое исследование кожи с помощью специального прибора — дерматоскопа
), трихограмму (
исследование волос при определенном увеличении
), общий анализ крови (
для оценки общего состояния организма
) и анализ крови на половые гормоны (
на эстрогены и андрогены
Ихтиоз диагностируется на основании клинических симптомов, анамнеза и результатов гистологического исследования кожи. Основными клиническими признаками ихтиоза считаются присутствие диффузного шелушения кожи, ее сухость и фолликулярный гиперкератоз (
появления очагов повышенного шелушения – гиперкератоза — на коже
). При ихтиозе кожа становится грубой, шершавой и похожа на чешую рыбы. Схожесть с рыбной чешуей объясняется крупнопластинчатым шелушением эпидермиса, при котором с его поверхности отщепляются крупные чешуйки различного цвета и формы. При вульгарном ихтиозе (
самая частая форма ихтиоза
) наиболее сильное шелушение наблюдается в районе кожи разгибательных поверхностей верхних и нижних конечностей (
локтевых и коленных суставов
), спины, поясницы. Кожа лица шелушится при ихтиозе чаще всего в раннем детском возрасте и периоде полового созревания. Кожа на разгибательных поверхностях конечностей (
например, область паха, подмышек, локтевых ямок и др.
) редко вовлекается в патологический процесс. Следует отметить, что покраснение и отек кожного покрова на фоне шелушения при вульгарном ихтиозе встречается довольно редко.
Ихтиозом болеют с самого раннего возраста (
начиная с 1 – 4 лет
). Он может возникать у обоих полов с одинаковой частотой. У детей и у подростков симптомы ихтиоза, как правило, всегда более выражены, чем у взрослых. При гистологическом исследовании кожи у пациентов с вульгарным ихтиозом можно обнаружить ретенционный гиперкератоз (
утолщение рогового слоя эпидермиса с задержкой его отделения с поверхности кожи
) с истончением или полным отсутствием в эпидермисе зернистого слоя.
Лечение шелушения кожи на лице у мужчин и у женщин практически не отличается. Оно включает в себя различные группы медикаментозных (
иногда косметических
) препаратов. Подбор препаратов всегда осуществляется в зависимости от патологии, которая вызвала шелушение на лице, а также от ее тяжести и распространенности. Чаще всего при лечении шелушения кожи на лице у мужчин прописывают противовоспалительные, кератолитические,
противогрибковые
, антибактериальные,
антигистаминные
средства и разнообразные витамины. Каждая группа препаратов обладает своим специфичным действием и необходима для устранения конкретных патологических изменений кожи лица.
При контактном дерматите назначают противовоспалительные, антигистаминные, антибактериальные (
в случае присоединения вторичной инфекции
) средства. Эти препараты назначаются преимущественно в мазях и гелях. Иногда при контактном дерматите назначают седативные препараты для успокоения пациента, так как кожный зуд вызывает у него существенный дискомфорт. Важным моментом в лечении и профилактике контактного дерматита является полное избегание пациентом веществ, которые вызывают появление у него данного заболевания.
При атопическом дерматите пациенту прописывают иммунодепрессанты (
подавляют иммунный ответ
), глюкокортикоиды (
оказывают противовоспалительный эффект
), антигистаминные, седативные препараты,
плазмаферез
, гемосорбцию. Последние два метода необходимы для очищения крови от токсичных для организма аллергенов. Препараты при атопическом дерматите, в отличие от контактного, в основном, назначаются перорально (
в виде таблеток
) и/или в инъекциях, в том числе и внутривенно.
Иногда при атопическом дерматите комбинируют местные и системные методы применения некоторых препаратов (
то есть их назначают и в форме мазей, и в форме таблеток
), все зависит от формы и тяжести заболевания. Локально при данной патологии обычно назначают противовоспалительные (
топические глюкокортикоиды
), антигистаминные средства и топические иммуномодуляторы (
ингибиторы кальциневрина
). Все три группы препаратов направлены на устранение патологических аллергических и воспалительных явлений в коже. В период острого воспаления и появления на коже мокнутия (
выделение из-под эпидермиса серозной жидкости
) и корок рекомендуется применять дезинфицирующие средства (
например, фурацилин, риванол и др.
) для предотвращения нагноительных процессов в коже.
Больным атопическим дерматитом рекомендуется смена климата на более теплый и мягкий. Желательно чтобы это были приморские и высокогорные географические территории. Также им назначается гипоаллергенная диета, которая исключает употребление алкогольных напитков, приправ, шоколада, кофе, цитрусовых, кондитерских изделий, сыров, копченостей, орехов, меда, молока и др. Как и при контактном дерматите, таким пациентам крайне важно избегать аллергенов (
продуктов питания, шерсти, пыли, косметики, моющих средств, лекарств, табачного дыма, плесени и др.
), которые были выявлены в результате проведения кожных скарификационных тестов.
При псориазе проводится консервативное лечение, которое состоит из назначения пациенту различных групп препаратов. В первую очередь, таким пациентам прописывают различные противовоспалительные средства, иммунодепрессанты и цитостатики. Эти препараты помогают снизить интенсивность воспалительных процессов в коже и уменьшить шелушение. Во вторую очередь, при данной патологии назначают другие группы препаратов, устраняющих различные виды дополнительных нарушений, выявленных у пациента. Так, например, при псориазе часто назначают корректоры микроциркуляции (
улучшают кровоснабжение
), антигистаминные препараты (
снижают гиперчувствительность организма
), дезинтоксикационные средства (
выводят токсины из организма
),
гепатопротекторызащищают клетки печени от повреждения
) и др. К сожалению, ни одна из представленных групп лекарств не обладает способностью остановить полностью это заболевание, поэтому лечение псориаза считается лишь симптоматическим. Оно помогает перевести псориаз в ремиссию (
уменьшить или убрать симптоматику на некоторое время
), длительность которой всегда различно и зависит от большинства разнообразных факторов (
например, тяжести псориаза, его формы, контакта пациента с определенными провоцирующими агентами и др.
При легкой или средней степени обезвоживания обычно назначают пероральное введение (
введение через рот
) растворов регидрационных солей (
гидровит, гидровит форте, регидрон, гастролит
). Эти растворы содержать воду и некоторые виды солей, благодаря чему они могут быстро нормализовать водно-электролитный баланс в организме. Если же обезвоживание достаточно выражено, то растворы регидрационных солей вводят парентерально (
через капельницу
). В некоторых случаях пациенту могут назначить введение таких растворов с помощью назогастрального зонда. Не менее важным в лечении обезвоживания организма является устранение самой причины обезвоживания, например, лечение
кишечных инфекций
, при которых встречается диарея и рвота, отмена лекарственных мочегонных средств, приводящих к повышенному выведению из организма жидкости через почки, запрещение работы в жарких климатических условиях без соответствующих профилактических мероприятий и др.
Для того чтобы избавиться от контактного дерматита (
который возникает при действии на кожу неблагоприятных внешних факторов
), необходимо просто устранить раздражитель (
например, сменить косметику, лекарственные препараты, использовать защитную одежду при работе с красителями, растворителями, переехать в другую климатическую зону и др.
). Если у пациента на коже лица имеется выраженное воспаление, то рекомендуется на эти места прикладывать примочки с антисептиками для предотвращения нагноения. В случае присоединения вторичной инфекции (
то есть нагноении кожи
) можно применять мази с антибиотиками. Профилактические мероприятия должны быть направлены на соблюдение правил личной гигиены, применение средств индивидуальной защиты, использование различных увлажняющих, защищающих, восстанавливающих кремов для лица.
При выявлении авитаминоза у пациента ему назначают витаминные препараты. Следует также помнить, что лечение витаминными препаратами может принести к положительным результатам только во время прохождения витаминотерапии, если не избавится от того фактора, который способствовал развитию авитаминоза. Поэтому таким больным крайне важно полноценно питаться, употреблять меньше алкоголя, не злоупотреблять антибиотиками, различными диетами. Также не менее важным в таких случаях является излечение от заболеваний желудочно-кишечного тракта (
если такие у пациента существуют
), так как они всегда будут способствовать нарушению всасывания витаминов из пищи, которую пациент ежедневно употребляет.
Продуты, богатые некоторыми витаминами
| Название витамина | Какие продукты содержат в больших количествах данный витамин? |
| Витамин В2 | Витамин В2 присутствует в значительных количествах в печени, грибах, миндале, яйцах, пивных и пекарских дрожжах, молоке, твороге, капусте. |
| Витамин B3 | Витамином B3 богаты молоко, мясо (куриное, говядина), семена подсолнуха, арахис, кедровые орехи, грибы (опята), соя, горох, фасоль, гречневая крупа. |
| Витамин B6 | Витамин B6 в больших количествах содержится в рыбе, яйцах, мясе, горохе, бобах, свежем зеленном перце, цельном зерне злаковых растений и их отрубях, грецких орехах, шпинате. |
| Витамин B7 | Много данного витамина можно обнаружить в печени, яичном желтке, пшеничной муке, рисовых отрубях, сое, цветной капусте, арахисе, грецких орехах. |
| Витамин А | Витамин А содержится в достаточных количествах в рыбьем жире, икре, печени, сливочном масле, молоке, твороге, сметане, яйцах. Провитамином А богаты растительные продукты (морковь, сладкий перец, тыква, петрушка, зеленый лук, персики, абрикосы, яблоки и др.). |
| Витамин Е | Витамин Е в существенных количествах присутствует в растительном масле, салате, капусте, яйцах, шиповнике, орехах (арахисе, миндале, фундуке, грецких орехах), облепихе, рыбе. |
Для лечения микозов кожи лица (
разноцветного лишая, дерматофитии
) применяются различные антимикотики (
противогрибковые средства
) –
флуконазолкетоконазолитраконазол
, тербинафин, миконазол, клотримазол и др. Чаще всего их используют в виде кремов и мазей. Если в области поражения отмечаются признаки выраженного воспаления, то назначают противовоспалительные средства. При нагноении этих мест прописывают антибактериальные препараты и антисептики. Так как для микозов характерен высокий риск рецидивов (
повторений заболевания
), то лечение таких патологий производится на протяжении как минимум 2 – 4 недель, поэтому не стоит преждевременно прекращать использовать антимикотиков, даже если шелушащиеся пятна на коже лица исчезли. При обширных и атипичных формах микозов (
когда, например, поражается не только кожа лица, но и другие участки тела
) противогрибковые средства часто прописывают еще и в форме системных препаратов (
таблеток
При себорейном дерматите назначают противогрибковые (
кетоконазол, флуконазол, миконазол, клотримазол, вориконазол, пиритион цинка и др.
) и противовоспалительные (
топические глюкокортикоиды
) средства, витамины (
В1, B2, B6, B12, B9, А, Е
) и ангиопротекторы (
докси-хем, ксантинола никотинат
). Противогрибковые средства назначают, для того чтобы снизить количество размножившихся грибков на пораженных участках кожи. Именно от этих препаратов будет зависеть успешность лечения себорейного дерматита. Противовоспалительные средства необходимы затем, чтобы убрать воспалительные явления в коже (
покраснение, шелушение, отечность, зуд
). Витамины при данной патологии нужны для ускорения процессов заживания поврежденной кожи и повышения иммунологической резистентности (
устойчивости
) организма. Ангиопротекторы помогают восстановить микроциркуляцию в проблемных зонах кожи. В некоторых случаях (
при наличии зуда и жжения в очагах поражения
) при себорейном дерматите также назначают антигистаминные средства.
При ихтиозе назначают значительные дозы витамина А либо его аналогов (
ацитретин, изотретиноин и др.
). Для лучшего усвоения витамина А, как правило, параллельно с ним назначают витамин Е. Также в таких случаях прописывают кератолитические и противовоспалительные средства. Первая группа лекарственных препаратов (
кератолитические средства
) необходима для облегчения выпадения (
отделения
) чешуек с шелушащейся кожи. Примерами лекарственных препаратов, входящих в данную группу, являются
мочевая кислота
, резорцин, молочная кислота, борный вазелин, салициловая кислота. Противовоспалительные средства (
глюкокортикоиды
) обычно назначают в крайне тяжелых клинических ситуациях, когда на коже присутствуют признаки воспаления. При присоединении вторичной инфекции (
то есть при нагноении шелушащейся кожи
) пациенту выписывают различные антибактериальные препараты. Кроме традиционного медикаментозного лечения при данной патологии также назначают физиотерапевтическое лечение (
ультрафиолетовое облучение, кислородные, грязевые, морские ванны и др.
Женская кожа лица немного отличается от мужской. В первую очередь, у женщин толщина эпидермиса несколько меньше, чем у мужчин, что делает ее более восприимчивой к неблагоприятным факторам внешней среды (
например, влажности, температуре воздуха, лучевому излучению, механическому трению, моющим, лекарственным средствам
). Именно из-за этого кожа у них часто выглядит сухой и шелушащейся. Кроме того появление этих двух симптомов также связано с тем, что женщины постоянно используют большое количество различных косметических средств для
ухода за кожей
лица, которые могут содержать токсичные для нее ингредиенты.
Во-вторых, кожа лица у женщин более чувствительна, так как она снабжена большим количеством нервных окончаний, чем у мужчин, вследствие чего на ней периодически возникает не только сухость и шелушение, но и чувство жжения, легкого зуда и незначительная болезненность. В-третьих, кожа лица у женского пола может шелушиться не только на фоне сухой, но и на фоне жирной кожи. Это объясняется периодическими гормональными перестройками, при которых происходит повышение уровня андрогенов и снижение прогестерона и эстрогенов, в результате чего развивается себорея (патологическое состояние, при котором отмечается чрезмерная жирность кожи).
Если женщина точно уверена, что шелушение кожи ее лица появилось под воздействием неблагоприятных факторов среды, то чтобы от него избавиться, необходимо предпринять некоторые меры. Во-первых, нужно как можно больше избегать контакта между кожей и самим раздражителем (
например, сменить косметику, лекарственный препарат, переехать в другую климатическую зону и др.
). Это мероприятие является самым главным, без него довольно трудно избавиться полностью от шелушения кожи на лице и предотвратить его повторное возникновение.
Во-вторых, следует попытаться снять верхний (
роговой
) слой эпидермиса, так как именно за счет него и формируются кожные чешуйки на коже. Сделать это можно с помощью специальных косметических средств (
скрабов и пилингов
). Скрабы и пилинги выпускаются как для сухой, так и для жирной кожи лица. Скраб отличается от пилинга по механизму и глубине действия. Скраб воздействует на кожу более грубо и механически, благодаря входящим в его состав жестким гранулам. Он очищает более поверхностные слои эпидермиса. В состав пилинга обычно входят кислоты или энзимы (
ферменты
), которые попадая на кожу, химическим путем разрыхляют и удаляют кожные чешуйки. Пилинг, как правило, действует намного глубже, чем скраб. Скрабы не стоит применять при наличии у пациентки на лице гнойничковой
сыпи
, купероза (
расширенные сосуды на лице
), а также при повышенной склонности кожного покрова ее лица к образованию келоидных рубцов.
В-третьих, не менее важным средством устранения шелушения на коже лица является обязательное использование тоников после умывания. Тоник необходим для снятия неблагоприятного действия жесткой, хлорированной воды из-под крана на кожу лица. Это средство восстанавливает кислотность кожи после умывания, очищает кожу от остатков моющих средств (
например, мыла
) и подготавливает ее для равномерного распределения крема, который будет нанесен в дальнейшем на лицо.
Так как шелушение кожи лица может возникать не только под воздействием неблагоприятных факторов, но и вследствие различных патологий (
например, диатеза, микоза, авитаминоза, себорейного дерматита, псориаза, обезвоживания, ихтиоза
), то следует обратить внимание на характер шелушения и оценить присутствуют ли у пациентки другие симптомы. Если на коже лица помимо шелушения появляются различные патологические элементы (
гнойнички, пятна, сыпь, эрозии и др.
) либо оно (
шелушение
) ассоциируется с другими симптомами (
например, раздражительностью, головокружением, головной болью, слабостью, светобоязнью, конъюнктивитом и др.
), то следует немедленно обратиться за помощью к врачу-дерматологу. При обнаружении у пациентки одной из патологий кожи лица (
например, диатеза, микоза, авитаминоза, себорейного дерматита и др.
) ей назначают лечение, аналогичное проводимому у мужчин.
К дерматологу следует отправиться на консультацию в следующих случаях:
у женщины присутствует диффузное шелушение кожи различных участков тела (лица, рук, ног, спины, груди и др.); шелушение кожи лица сопровождается сильным зудом и жжением; кожа лица шелушится на фоне ярко-красной, отечной кожи; в местах шелушения появляются разнообразные патологические элементы (пятна, эрозии, язвы, трещины, гнойники, мокнутие и др.); имеется очаговое, четко отграниченное, зудящее шелушение на коже лица; шелушение кожи сопровождается другими симптомами (головокружением, головной болью, недомоганием, болями в суставах, аллергическими реакциями, диареей, галлюцинациями, параличами, бессонницей и др.); на коже лица имеются шелушащиеся пятна, отличающиеся по цвету от остального кожного покрова; шелушение локализуется в области кожи ресниц, бровей, носогубных складок, волосистой части головы.
Почему шелушится кожа на лице после умывания?
 Жесткая (насыщенная солями магния и кальция), хлорированная вода из-под крана оказывает губительное воздействие на кожный покров лица. Такая вода значительно высушивает кожу и нарушает ее нормальную кислотность. Умывание такой водой способствует нарушению нормального состава микрофлоры, которая обитает на ее поверхности. Все это приводит к тому, что в поверхностных слоях эпидермиса возникают нарушения его ороговения, вследствие чего появляется шелушение кожи. Особенно от этого страдают пациенты с тонкой и чувствительной к внешним факторам кожей. Для того чтобы кожа не шелушилась, им рекомендуется постоянно пользоваться тониками, которые следует наносить на лицо сразу после умывания. Сразу после тоников необходимо использовать увлажняющие и питающие чувствительную кожу кремы.
Жесткая (насыщенная солями магния и кальция), хлорированная вода из-под крана оказывает губительное воздействие на кожный покров лица. Такая вода значительно высушивает кожу и нарушает ее нормальную кислотность. Умывание такой водой способствует нарушению нормального состава микрофлоры, которая обитает на ее поверхности. Все это приводит к тому, что в поверхностных слоях эпидермиса возникают нарушения его ороговения, вследствие чего появляется шелушение кожи. Особенно от этого страдают пациенты с тонкой и чувствительной к внешним факторам кожей. Для того чтобы кожа не шелушилась, им рекомендуется постоянно пользоваться тониками, которые следует наносить на лицо сразу после умывания. Сразу после тоников необходимо использовать увлажняющие и питающие чувствительную кожу кремы.
Какие народные средства можно использовать, когда шелушится кожа на лице?
 Народные средства при шелушении кожи на лице можно использовать при достаточно узком круге патологий (например, при простом контактном дерматите, авитаминозе, себорейном дерматите, некоторых грибковых заболеваниях). Эти средства не рекомендуется использовать при псориазе, ихтиозе, аллергических заболеваниях кожи (аллергическом контактном дерматите, атопическом дерматите), обезвоживании организма, серьезных грибковых патологиях. При этих болезнях народные методы лечения являются малоэффективными. Следует всегда помнить, что перед тем как начать применять народные средства необходимо обязательно проконсультироваться с лечащим врачом.
Народные средства при шелушении кожи на лице можно использовать при достаточно узком круге патологий (например, при простом контактном дерматите, авитаминозе, себорейном дерматите, некоторых грибковых заболеваниях). Эти средства не рекомендуется использовать при псориазе, ихтиозе, аллергических заболеваниях кожи (аллергическом контактном дерматите, атопическом дерматите), обезвоживании организма, серьезных грибковых патологиях. При этих болезнях народные методы лечения являются малоэффективными. Следует всегда помнить, что перед тем как начать применять народные средства необходимо обязательно проконсультироваться с лечащим врачом.
При шелушении кожи на лице можно использовать следующие народные средства:
Маска из моркови. Взять одну среднюю морковь и натереть ее на терке. После чего к ней нужно добавить один сухой яичный желток и две столовые ложки картофельной муки. Все это затем следует размешать. Полученную смесь необходимо положить на лицо в виде маски, равномерно размазывая по всей его поверхности. Маска из моркови хорошо помогает при авитаминозе и простом контактном дерматите, который вызывается неблагоприятными факторами внешней среды. Маска из молока и хлопьев. Две столовые ложки овсяных или пшеничных хлопьев нужно смешать с равным (или чуть большим) количеством кипяченного, горячего молока. После этого смеси необходимо предоставить немного времени (5 – 15 минут), для того чтобы она чуть-чуть остыла. Далее массу следует равномерно нанести на кожу лица на 10 – 15 минут. Такая маска хорошо помогает при сухой и шелушащейся коже лица, причиной которой стал авитаминоз или простой контактный дерматит. Крахмально-помидорная маска. Растереть на терке небольшой помидор и добавить к нему равное количество картофельного крахмала. Размещать. Затем в эту массу следует капнуть 5 – 8 капель растительного масла (подсолнечного, оливкового, кукурузного). Повторно размещать. После этого эту смесь можно наносить на лицо на 10 – 20 минут. Крахмально-помидорную маску обычно используют при простом контактном дерматите. Настойка чеснока. Необходимо взять несколько долек чеснока и измельчить их. К полученной кашице затем нужно добавить равный объем 96% спирта и залить небольшим количеством дистиллированной воды. После этого этой массе нужно дать настоятся некоторое время (несколько часов). Настойкой из чеснока следует смазывать шелушащуюся кожу лица, пораженную грибком. Настой из листьев шалфея. Для того чтобы приготовить данную настойку, необходимо взять одну столовую ложку сухих листьев шалфея и поместить ее в 200 мл кипятка. Полученная смесь должна настояться в течение 1 – 2 часов. После чего ее нужно процедить и добавить в нее немного меда. Из настоя листьев шалфея делают примочки, которые прикладывают к шелушащейся коже, пораженной себорейным дерматитом.
При каких патологиях шелушится, краснеет и чешется кожа на лице?
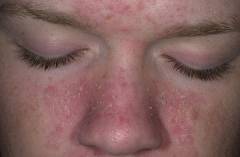 Шелушение, покраснение и зуд на коже чаще всего встречаются при атопическом или контактном аллергическом дерматите. Эти два вида дерматита появляются при контакте кожи лица с различными аллергенами и характеризуются довольно выраженным зудом и гиперемией (покраснением) кожи. Шелушение при них может быть различной интенсивности – от слабозаметного до сильно выраженного. Нередко шелушение кожи лица при данных болезнях сочетается с различными патологическими элементами – пузырьками, папулами, серозными корками, мокнутием (выделение из эпидермиса прозрачной жидкости). Шелушение, покраснение и зуд на коже лица также может служить признаком дерматофитии (грибковое заболевание кожи). Это заболевание сопровождается появлением на коже лица четких, ограниченных от здоровой кожи, красных, шелушащих и чешущихся пятен. Возникновение этих трех симптомов (шелушения, покраснения и зуда) на лице очень характерно для атипичных форм псориаза. Неблагоприятные внешние факторы (например, влажность воздуха, температура воздуха, ионизирующее излучение, лекарственные препараты, вода из-под крана, косметические средства и др.) также могут спровоцировать появление на коже лица покраснения, зуда и шелушения.
Шелушение, покраснение и зуд на коже чаще всего встречаются при атопическом или контактном аллергическом дерматите. Эти два вида дерматита появляются при контакте кожи лица с различными аллергенами и характеризуются довольно выраженным зудом и гиперемией (покраснением) кожи. Шелушение при них может быть различной интенсивности – от слабозаметного до сильно выраженного. Нередко шелушение кожи лица при данных болезнях сочетается с различными патологическими элементами – пузырьками, папулами, серозными корками, мокнутием (выделение из эпидермиса прозрачной жидкости). Шелушение, покраснение и зуд на коже лица также может служить признаком дерматофитии (грибковое заболевание кожи). Это заболевание сопровождается появлением на коже лица четких, ограниченных от здоровой кожи, красных, шелушащих и чешущихся пятен. Возникновение этих трех симптомов (шелушения, покраснения и зуда) на лице очень характерно для атипичных форм псориаза. Неблагоприятные внешние факторы (например, влажность воздуха, температура воздуха, ионизирующее излучение, лекарственные препараты, вода из-под крана, косметические средства и др.) также могут спровоцировать появление на коже лица покраснения, зуда и шелушения.
Почему шелушится кожа на лице пятнами?
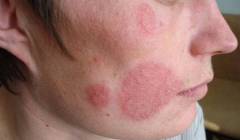 Шелушение на коже в виде пятен очень характерно для микоза (разноцветного лишая или дерматофитии гладкой кожи) или псориаза. При разноцветном лишае шелушащиеся пятна на лице имеют желтый, реже коричневый цвет. Они довольно редко чешутся, кожа под ними практически никогда не воспалена. При дерматофитии кожи лица пятна имеют четко очерченные границы, фестончатые края. Они постоянно растут в размерах, поэтому наглядно каждый очаг шелушения (каждое пятно) выглядит как круги в круге. В центре таких пятен часто могут появляться пузырьки, трещины, эрозии, пустулы, мокнутие (выделение серозной жидкости из эпидермиса). Сама кожа в них имеет красный цвет и слегка отечна. В области пятен при дерматофитии пациент обычно ощущает зуд, жжение и легкую болезненность. При псориазе пятна появляются на различных участках тела (например, спине, конечностях, волосистой части головы и др.), а не только на лице. Они, как правило, имеют красный цвет, четкие границы. Пятна при псориазе зудят, часто сливаются друг с другом, образуя еще более крупные пятна.
Шелушение на коже в виде пятен очень характерно для микоза (разноцветного лишая или дерматофитии гладкой кожи) или псориаза. При разноцветном лишае шелушащиеся пятна на лице имеют желтый, реже коричневый цвет. Они довольно редко чешутся, кожа под ними практически никогда не воспалена. При дерматофитии кожи лица пятна имеют четко очерченные границы, фестончатые края. Они постоянно растут в размерах, поэтому наглядно каждый очаг шелушения (каждое пятно) выглядит как круги в круге. В центре таких пятен часто могут появляться пузырьки, трещины, эрозии, пустулы, мокнутие (выделение серозной жидкости из эпидермиса). Сама кожа в них имеет красный цвет и слегка отечна. В области пятен при дерматофитии пациент обычно ощущает зуд, жжение и легкую болезненность. При псориазе пятна появляются на различных участках тела (например, спине, конечностях, волосистой части головы и др.), а не только на лице. Они, как правило, имеют красный цвет, четкие границы. Пятна при псориазе зудят, часто сливаются друг с другом, образуя еще более крупные пятна.
Почему шелушится кожа на лице, руках и/или на теле?
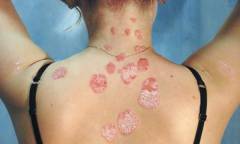 Шелушение кожи на различных участках тела (лице, руках, туловище) может вызвано различными причинами. Такое шелушение может наблюдаться при себорейном дерматите, ихтиозе, псориазе, авитаминозе, обезвоживании, атопическом дерматите. Если шелушение кожи происходит на фоне жирной кожи, то, скорее всего, его вероятной причиной служит себорейный дерматит. При обезвоживании и авитаминозе кожа у пациента обычно не только шелушащаяся, но и сухая. Кроме того при этих патологиях дополнительно наблюдаются различные симптомы (например, головная боль, головокружение, трещины на губах, мышечная слабость, снижение артериального давления, тошнота, рвота, нарушение чувствительности кожи, сухость во рту, увеличение температуры тела и др.).
Шелушение кожи на различных участках тела (лице, руках, туловище) может вызвано различными причинами. Такое шелушение может наблюдаться при себорейном дерматите, ихтиозе, псориазе, авитаминозе, обезвоживании, атопическом дерматите. Если шелушение кожи происходит на фоне жирной кожи, то, скорее всего, его вероятной причиной служит себорейный дерматит. При обезвоживании и авитаминозе кожа у пациента обычно не только шелушащаяся, но и сухая. Кроме того при этих патологиях дополнительно наблюдаются различные симптомы (например, головная боль, головокружение, трещины на губах, мышечная слабость, снижение артериального давления, тошнота, рвота, нарушение чувствительности кожи, сухость во рту, увеличение температуры тела и др.).
Шелушение кожи при атопическом дерматите возникает сразу же после контакта пациента с аллергеном (
шерстью, пылью, косметикой, моющим средством, лекарством, плесенью и др.
). Оно всегда сопровождается интенсивным покраснением кожи, появлением на ней пятен и выраженного зуда. Шелушение кожи на различных участках тела (
лице, руках, туловище
) при ихтиозе появляется с самого раннего детства и имеет специфичные характерные черты (
кожа становиться похожа на чешую рыбы
), благодаря чему его редко можно спутать с другими патологиями кожи. При псориазе шелушение на коже похоже на пятнистые высыпания, имеющие вид парафиновых капель.
Специальность: Врач эпидемиолог
Опубликовано: 25.2.2017
Дополнено: 25.2.2017
Просмотров: 50542
Поделиться
Красота и ЗдоровьеУход за лицом
Шелушение кожи лица – проблема, знакомая многим женщинам. У мужчин кожа шелушится реже, так как сальные железы у них работают по-другому, а вот нам в любом возрасте стоит относиться к своей коже внимательнее, и прежде всего, знать о причинах, которые могут вызвать шелушение.
Конечно, у людей с сухим типом кожи шелушение появляется чаще, а есть ещё и наследственный фактор – когда к сухости склонна не только кожа лица, но и кожа всего тела, а с возрастом эта проблема усугубляется.
Причины шелушения кожи
Погода, климат и другие факторы способны вызвать шелушение не только при сухой коже, и в любом возрасте: это ветер, мороз, палящее солнце, пересушенный воздух зимних помещений и т.д. Эти воздействия становятся причинами шелушения кожи чаще, чем другие.
Более редкими причинами являются повреждения кожи — царапины, порезы и ранки; а вот раздражения, воспаления, аллергии тоже не редки – они, в свою очередь, могут быть вызваны цветением растений, продуктами питания, приёмом лекарств или отравлениями.
Если кожа не только шелушится, но и зудит, надо немедленно обратиться к специалисту – это может быть вызвано инфекцией, и лечиться самостоятельно в таких случаях просто недопустимо.
Кстати, некоторые лечебные препараты, применяемые при кожных заболеваниях, могут вызывать шелушение, и это нормально – организм очищается и оздоравливается, однако об этом следует сообщить лечащему врачу.
Основной причиной шелушения кожи лица всё же является потеря влаги, поэтому первое, что нужно делать – это увлажнять кожу. Сначала надо уменьшить влияние факторов, обезвоживающих кожу – например, перестать умываться с мылом, а кожу очищать с помощью мягких лосьонов, муссов, молочка, гелей и пенок для умывания.
Если полностью отказаться от мыла не получается, то используйте мягкое мыло, в составе которого есть увлажняющий крем или масло – например, оливковое. После умывания не вытирайте лицо, а аккуратно промокайте мягкой салфеткой или полотенцем; потом осторожно протирайте тоником, и сразу наносите увлажняющий крем – чтобы кожа не успела пересохнуть.
При шелушащейся коже нельзя применять косметические средства, в составе которых есть спирт или ланолин: спирт будет сушить, а ланолин может вызвать аллергию, и тогда кожа начнёт шелушиться ещё сильнее.
Если умывание водой всё же приводит к шелушению, то надо попробовать очищать кожу растительным маслом – например, кунжутным – оно может растворять и удалять многие загрязнения.
Защитный крем, подходящий к времени года, надо использовать обязательно, но наносить его не позже, чем за полчаса до выхода на улицу.
Выбирая увлажняющие кремы, лучше взять те, в которых достаточно жировых компонентов – они препятствуют испарению влаги, создавая своеобразный защитный барьер для кожи. В крайнем случае, можно использовать простой вазелин, или детский крем, однако и обращение к специалисту не будет лишним, если шелушение никак не удаётся победить.
Для лечения шелушения кожи лица можно использовать крем с гидрокортизоном — его содержание не должно превышать 0,5%. Обрабатывать проблемные зоны надо регулярно: раз в день около 2-х недель, но не стоит затягивать такое лечение, так как гидрокортизон – это лекарство, а не косметика.
И конечно, самым простым и безопасным способом остаются народные рецепты.
Несложная процедура: смешать мёд с водой, и после очищения кожи провести массаж лица круговыми движениями, смачивая пальцы в этом растворе — таким способом отшелушиваются отмершие клетки. После лицо надо ополоснуть чистой водой, промокнуть и сразу нанести увлажняющий крем.
Очень хорошо отшелушивают маски с молоком и маслом. Надо сварить на молоке овсянку, смешать 1 ст.л. тёплой каши с мёдом и сливочным (оливковым) маслом (по 1 ч.л.), и нанести эту смесь на лицо, как бы слегка втирая. Держать 10-15 минут и смыть тёплой водой.
Можно использовать не варёные овсяные хлопья, а просто смолоть их в кофемолке. Ингредиенты смешивают по 1 ч.л.: оливковое масло, мёд, молотые хлопья и яичный желток; смесь накладывают на лицо – круговыми движениями по массажным линиям, держат 15 минут и смывают тёплой водой.
Домашние скрабы, в отличие от многих покупных, не травмируют кожу лица.
Можно использовать заварку от мелкого чёрного чая, кофейную гущу, а также кусочки яблока, свежего огурца, арбуза, протирая ими лицо по массажным линиям.
Кусочек белого хлеба, размоченный в молоке, тоже хорошо очищает кожу: кашицу из него наносят на лицо, и через 20 минут смывают прохладной водой.
Маски с овощами тоже отлично помогают при шелушащейся коже лица. Молотые овсяные хлопья смешивают в равных частях с морковью, натёртой на мелкой тёрке, разбавляют молоком, и наносят полученную кашицу на лицо. Держат 20 минут и смывают тёплой водой.
Морковь можно заменить тёртым сырым картофелем, а молоко – яичным желтком. Можно также смешивать тёртый свежий огурец со сметаной, сливками, или кефиром; кашицу из спелого банана с оливковым маслом и т.д. Когда маску смывают, увлажняющий крем всегда наносят на ещё влажную кожу.
В зимнее время маски надо делать обязательно, с использованием жиров, молочных продуктов, желтка и витаминов.
Шелушение кожи снимает отвар семян льна: 2 ст.л. семян заливают холодной водой (2 стакана), и варят, пока не получится кашица. Потом отвар процеживают, остужают и наносят на кожу, держат 20 минут и смывают тёплой водой.
При сухой, шелушащейся, и бледной коже помогает горчичная маска с растительным маслом. Масло – 1 ст.л., горчица – 1 ч.л., смешать и добавить чуть кипячёной воды, нанести смесь на лицо на 5 минут, затем смыть тёплой водой. Если кожа увядающая, можно просто наложить на лицо горчичники – на 4-5 минут, а после умывания сразу нанести питательный крем.
Хорошо питает и увлажняет сухую шелушащуюся кожу маска из мёда (0,5 ст.л.), растительного масла (2 ст.л.) и желтков (2 шт.). Компоненты тщательно растирают, слегка подогревают на водяной бане, и наносят состав на лицо. Через каждые 5 минут наносят следующий слой – всего 3-4 слоя, и держат маску 20 минут. Смывать можно тёплой водой, но лучше снять липовым отваром, смачивая в нём тампон.
Параллельно следует провести курс увлажняющих масок: 2-3 раза в неделю, до 20 процедур.
При сильном шелушении кожи, когда увлажняющие средства не помогают, надо использовать препараты с дексапантенолом. Такая необходимость может возникнуть во время лечения кожных или других заболеваний, когда способность кожи защищаться и восстанавливаться резко уменьшается.
Например, можно купить препарат Пантенол, обычно применяемый при ожогах. Его удобно использовать в виде спрея: 3-4 раза в день наносить на проблемные участки похлопывающими движениями, а через 10 минут удалять излишки ватным диском.
Можно купить Пантенол-крем – он назначается в тех случаях, когда кожа повреждённая и очень сухая. Крем снимает воспаление и раздражение, смягчает и помогает клеткам восстановиться: его тонким слоем наносят на проблемные участки кожи.
Эффективен также крем Бепантен: он выпускается для детей, и оказывает благотворное влияние на чувствительную, сухую, раздражённую кожу взрослых, а также обладает заживляющим действием. При здоровой коже его тоже следует использовать, особенно зимой – это предотвратит сухость и шелушение.

